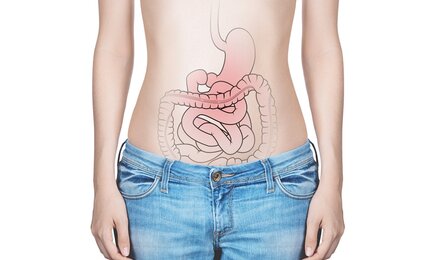
Darmkrebs
Krebs erkennen, bevor er entsteht oder Beschwerden macht: das ist das Ziel aller Krebsvorsorgeuntersuchungen. Darmkrebs entsteht fast immer aus zunächst gutartigen Vorstufen, den Darmpolypen. Viele Polypen sind klein und harmlos. Einige können entarten. Man schätzt, dass dieser Vorgang etwa zehn Jahre dauert – viel Zeit also, um die Krebserkrankung zu verhindern. Die Vorsorge und ihre dazugehörigen Untersuchungsangebote sind deshalb effektive Maßnahmen um Darmkrebs zu verhindern.
Darmkrebs kann im gesamten Darm entstehen. Am häufigsten ist Dickdarmkrebs. Wenn es in Ihrer Familie gehäuft Krebserkrankungen gab oder Sie an einer chronisch-entzündlichen Darmerkrankung wie Morbus Crohn oder Colitis ulcerosa leiden, besteht ein erhöhtes Risiko für Darmkrebs. Sprechen Sie bitte in diesem Fall mit Ihrer Ärztin oder Ihrem Arzt darüber. In diesem Fall müssen Vorsorgeuntersuchungen früher und häufiger als bei anderen Menschen durchgeführt werden.
Seit 2002 ist der März in Deutschland der Aktionsmonat für die Prävention von Darmkrebs. Ausgerufen von der Felix Burda Stiftung, der Stiftung LebensBlicke und dem Verein Netzwerk gegen Darmkrebs e.V., engagieren sich in diesem Monat Medien, Gesundheitsorganisationen, Unternehmen, Städte, Krankenhäuser, Arztpraxen und Privatpersonen für die Darmkrebsvorsorge. Auch wir machen mit und stellen nachfolgend wichtige Vorsorgeuntersuchungen und Behandlungsmöglichkeiten vor, sprechen über das Tabuthema Stoma und geben Tipps für die Ernährung bei Darmkrebs.
Vorsorge: Stuhltest
Die Darmkrebsvorsorge kann ganz einfach sein und lässt sich zuhause selbst durchführen: mit einem Stuhltest.

Darmkrebsvorsorge bequem zu Hause: mit Hilfe eines immunologischen Stuhltests
Im Rahmen der Krebsfrüherkennung der gesetzlichen Krankenversicherung haben Personen im Alter zwischen 50 und 54 Jahren Anspruch auf einen jährlichen Stuhltest. Dieser untersucht, ob sich nicht sichtbares („okkultes“) Blut im Stuhl befindet. Der Grund: Darmtumoren bluten häufiger als gesunde Darmschleimhaut. Sogenannte immunologische Stuhltests (iFOBT) weisen auch kleinste Mengen menschlichen Bluts im Stuhl nach, die mit dem bloßen Auge nicht sichtbar sind. Den Test gibt es beim Hausarzt, Gynäkologen, Urologen oder bei Fachärzten für Innere Medizin mit einer Spezialisierung für Erkrankungen des Verdauungstraktes, sogenannte Gastroenterologen.
Wie funktioniert der Stuhltest? Der Test besteht aus einem Röhrchen mit einem integrierten Spatel zur Entnahme der Stuhlprobe und einer Beschreibung zur Durchführung. Die Probe sollte möglichst nicht später als einen Tag nach der Entnahme wieder in der Arztpraxis abgeben werden. Diese schickt die Probe zur Analyse in ein Speziallabor. Wird Blut im Stuhl nachgewiesen, informiert Sie Ihre Ärztin oder Ihr Arzt umgehend darüber und bespricht die weiteren Schritte. Ein auffälliges Ergebnis des Stuhltests muss durch eine Darmspiegelung weiter abgeklärt werden.
Wichtig ist: Stuhltests bieten keine hundertprozentige Sicherheit. Wenn kein Blut nachgewiesen wird (negativer Test), schließt dies Darmkrebs nicht sicher aus – ein Tumor kann, muss aber nicht bluten. Auch bedeutet ein Blutnachweis (positiver Test) nicht immer Darmkrebs: Blut im Stuhl kann auch andere Ursachen haben.
Vorsorge: Darmspiegelung (Koloskopie)
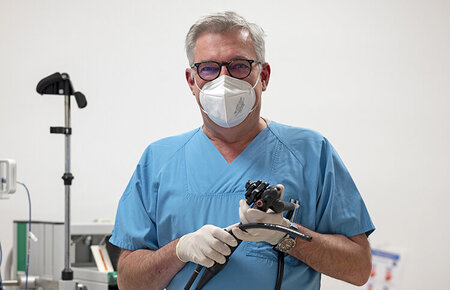
Stephan Menzel, Facharzt für Innere Medizin und Gastroenterologie, bereitet sich auf eine Darmspiegelung (Koloskopie) vor.
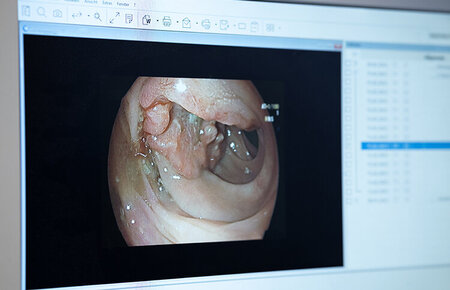
Aufnahme während einer Darmspiegelung (Koloskopie). Es wurde ein Tumor in der Darmwand (links und oben) gefunden.
Die Darmspiegelung ist die zuverlässigste Vorsorgeuntersuchung für Darmkrebs. Bei unauffälligem Befund muss sie erst nach 10 Jahren wiederholt werden. Wer keine Darmspiegelung möchte, kann jährlich (zwischen 50 und 54 Jahren) bzw. alle 2 Jahre (ab 55 Jahre) einen Stuhltest durchführen.
Wie läuft eine Darmspiegelung ab? Eine große Darmspiegelung (Koloskopie) wird ambulant durchgeführt, in der Regel in einer Praxis für Gastroenterologie, wie beispielsweise bei Stephan Menzel in der Poliklinik in Potsdam. Sie dauert im Durchschnitt etwa 20 Minuten. Für die Untersuchung muss der Darm vollständig entleert sein, damit die Schleimhaut gut einsehbar ist. Zur Vorbereitung wird der Darm mit einer speziellen Trinklösung gereinigt.
Auf Wunsch können Sie für die Untersuchung eine Kurznarkose oder ein Beruhigungsmittel bekommen. Bei der Darmspiegelung untersucht die Ärztin oder der Arzt den gesamten Dickdarm mithilfe eines sogenannten Koloskops. Dies ist ein etwa fingerdicker, biegsamer Schlauch mit Lichtquelle und Kamera am Ende. Es wird in den After eingeführt und schrittweise bis zum Dünndarm vorgeschoben. Beim Zurückziehen des Instruments werden Dick- und Enddarm auf verdächtige Schleimhautveränderungen untersucht. Entdeckt die Ärztin oder der Arzt dabei auffällige Wucherungen (Polypen), kann sie oder er diese während der Darmspiegelung meist direkt entfernen. Mögliche Krebsvorstufen können sich dann nicht mehr zu bösartigen Tumoren weiterentwickeln.
Endoskopie
Nicht jeder in der Vorsorgekoloskopie entdeckte Polyp, lässt sich restlos mit den Standardtechniken entfernen. Auch wieder nachgewachsene Polypen auf Narbengewebe sind eine Herausforderung. Meist ist dann eine Operation in Vollnarkose notwendig.

Dr. Nataly Bürgel, Leiterin des Endoskopiezentrums der Klinik für Gastroenterologie und Hepatologie, und ihr Team während eines Eingriffs
In unserer Klinik für Gastroenterologie und Hepatologie steht mit der endoskopischen Vollwandresektion ein Verfahren zur Verfügung, bei dem bis zu zwei Zentimeter große Tumore und Polypen nicht mehr nur oberflächlich auf Schleimhautebene, sondern komplett mit allen Schichten, inklusive Untergewebe und Muskulatur, entfernt werden können.
Dr. Nataly Bürgel, Leiterin des Endoskopiezentrums, erklärt, wie der Eingriff abläuft. „Die Vorbereitungen für den Eingriff, der im Rahmen eines kurzen stationären Aufenthalts stattfindet, sind wie bei herkömmlichen Endoskopien: Zunächst wird der Darm mit einer Trinklösung gereinigt. Vor der Untersuchung erhält die Patientin oder der Patient eine Sedierung, damit der Eingriff nicht wahrgenommen wird. Nun wird eine spezielle Kappe auf die Spitze des Endoskops gesetzt. Eine kleine Zange darin greift die Darmwand im betroffenen Bereich und zieht diese mit all ihren Schichten fast vollständig in die Kappe hinein. Danach wird ein Clip um den nun eingezogenen Darmabschnitt gelegt und dieser mittels Schlinge herausgeschnitten. Die Abtragung erfolgt sozusagen erst nach Verschluss der Darmwand mit einem körperverträglichen Clip. Das entfernte Gewebe wird über das Endoskop entnommen und zur pathologischen Untersuchung gegeben.“
In der Regel ergibt die pathologische Untersuchung eine „Tumorentfernung im Gesunden", also eine vollständige Entfernung inklusive umliegendem Gewebe als Sicherheitsabstand, um ein Weiterwachsen verbliebener Krebszellen zu verhindern. Dank der Anbindung unserer Klinik an das zertifizierte Darmzentrum mit Tumorboard und allen Möglichkeiten einer ganzheitlichen Behandlung, stehen wir unseren Patient*innen auch nach einem möglichen Krebsbefund zur Seite.
Koordinatorin des Darmzentrums

Zentrumskoordinatorin Jana Lange
Wer eine chirurgische Behandlung im Falle von Darmkrebs benötigt, kommt an ihr nicht vorbei: unsere Zentrumskoordinatorin Jana Lange. Sie hält im, durch die Deutsche Krebesgesellschaft (DKG) zertifizierten Darmzentrum die Fäden zusammen und ist die erste Anlaufstelle für alle Darmkrebspatient*innen, die sich im Klinikum EvB operieren lassen.
Die gelernte Krankenschwester ist als Schnittstelle zwischen den Patient*innen und unseren Ärzt*innen eine wichtige Ansprechpartnerin für Betroffene und Angehörige. Gemeinsam mit den Chirurg*innen führt sie die tägliche Visite auf der Station durch und steht für die Beantwortung der vielen offenen Fragen stets zur Seite. Jährlich betreut Frau Lange etwa 80 Patient*innen, die neu an Darmkrebs erkrankt sind und eine Operation benötigen. Dabei läuft die komplette Terminvereinbarung über sie: ob Termine zur OP-Vorbesprechung, der Narkose-Aufklärung und den eigentlichen Termin zur Operation. Ihr ist es extrem wichtig mit all ihren Patient*innen vor der Entlassung ein gemeinsames Gespräch zum weiteren Behandlungsweg zu führen und noch einmal über wichtige Termine, wie beispielsweise die Nachsorge oder die Reha, aufzuklären, ehe die Entlassung aus der Klinik stattfindet.
Chirurgie
Alle Fälle mit Darmkrebs sind sehr individuell und werden in unserer wöchentlichen Tumorkonferenz interdisziplinäre besprochen. Vertreter der Hämatologie/ Onkologie, Strahlentherapie, Gastroenterologie, Chirurgie, Pathologie und Radiologie erstellen für jeden Patienten, je nach Lage des Tumors, dessen Größe und Ausbreitung sowie der körperlichen Verfassung des Patienten einen individuellen Behandlungsplan. Für Darmkrebspatient*innen stellt die chirurgische Entfernung des Tumors die einzige Heilungschance dar.
Prof. Dr. med. Frank Marusch, Chefarzt und Leiter des Darmkrebszentrums, im OP-Saal
Unsere Klinik für Allgemein- und Viszeralchirurgie mit dem Department der Koloproktologie hat sich dazu in der chirurgischen Therapie des kolorektalen Karzinoms auf den Einsatz von schonenden Operationstechniken spezialisiert. So werden in unserer Klinik die meisten Eingriffe am Dick- und Enddarm in minimal-invasiver Technik durchgeführt, die sogenannte Schlüssellochchirurgie. Dabei werden das Operationswerkzeug und das Laparoskop, ein stabförmiges Instrument, das vorne Licht und einen Kamerachip trägt, über kleine Schnitte in den Bauchraum eingeführt.
Unser Leiter des Darmkrebszentrums, Chefarzt Prof. Dr. med. Frank Marusch sagt: „Dank dieser schonenden Operationstechnik sind große Bauchschnitte in den meisten Fällen nicht notwendig und unsere Patienten können nach fünf bis sieben Tagen aus dem Klinikum entlassen werden.“
Bei Tumoren im Rektumbereich kann durch eine Operation mit dem da Vinci®-Operationsrobotersystem in den meisten Fällen ein permanenter künstlicher Darmausgang – das Stoma – vermieden werden. Das robotische Operieren ist eine Weiterentwicklung der laparoskopischen Chirurgie und wird seit 2019 im Klinikum von unseren Spezialisten durchgeführt. Dabei gilt stets: Nicht der Roboter operiert – sondern der auf das Operationssystem spezialisierte Arzt. Im Bereich der Koloproktologie ist es Prof. Dr. med. Henry Ptok.
Operativ entnommenes Gewebe wird anschließend gründlich in unserer Pathologie untersucht. Der daraus resultierende histologische Befund entscheidet über die Weiterbehandlung der Betroffenen.
Stoma

Unsere beiden Pflegeexpertinnen für Stoma, Kontinenz und Wunde Ulrike Dudek (links) und Dana-Maria Hanisch (rechts)
Viele Menschen bringen Darmkrebs gleichzeitig mit dem Begriff Stoma – einem künstlichen Darmausgang – in Verbindung. Bei einem Kolostoma wird eine Verlegung des Dickdarms an die Hautoberfläche hergestellt und an der linken Seite des Bauchs angelegt. Ein Ileostoma hingegen wird rechts angelegt und leitet einen Teil des Dünndarms aus dem Bauchraum heraus. Für das Stoma wird Darmschleimhaut nach außen gestülpt und in die Bauchdecke eingenäht. Da diese Schleimhaut keine schmerzempfindenden Nerven enthält, verursacht es keine Schmerzen. Um nach der chirurgischen Entfernung eines Karzinoms dem Gewebe Zeit zur Heilung zu geben, kann es manchen Darmkrebspatient*innen helfen, wenn vorübergehend ein künstlicher Darmausgang angelegt wird. Man spricht dann von einem protektiven Stoma. Sind die inneren Wunden und die Darmnaht gut verheilt, wird ein solches Stoma meist nach drei bis sechs Monaten in einer weiteren Operation zurückverlagert. Dabei stellen unsere Chirurg*innen die normale Darmpassage wieder her. Bei sehr tief gelegenen Tumoren wird das Kolostoma nicht zurückverlagert und bleibt für immer.
Bevor ein Stoma operativ angelegt wird, führen unsere beiden Pflegeexpertinnen für Stoma, Kontinenz und Wunde Ulrike Dudek und Dana-Maria Hanisch mit den Betroffenen ein Beratungsgespräch, in welchem sie ihnen auch die ersten Sorgen und Ängste nehmen. Die Position des Stomas wird mit Bedacht gewählt: Es sollte für die spätere Pflege gut einsehbar sein und sich nicht in Bauchfalten befinden. Dazu testen die beiden Expertinnen vor einer Operation mit dem Patienten im Sitzen, Stehen und Liegen mögliche Positionen und zeichnen diese direkt auf dem Bauch an.
Patient*innen die ein Stoma erhalten haben, sei es vorübergehend oder dauerhaft, werden von Ulrike und Dana-Maria bei der Pflege und dem Wechsel des Stomabeutels angeleitet und unterstützt – auch über den stationären Aufenthalt hinaus. Es kann einige Zeit dauern, bis sich die Betroffenen an das Leben mit einem Stoma gewöhnt haben, weshalb die beiden Pflegeexpertinnen für Stoma, Kontinenz und Wunde immer ein offenes Ohr für die Patient*innen haben. Dank moderner Operationsmethoden kommt es nur noch in wenigen Fällen zu einer Stomaanlage. Der Alltag mit einem Stoma ist heutzutage deutlich einfacher und sicherer und es stehen die vielfältigsten Materialien der Versorgung zur Verfügung.
Ernährungsberatung

Unsere Ernährungsberaterinnen Tina Bruns (links) und Corinna Berger (rechts)
Bei vielen Erkrankungen spielt die Ernährung eine bedeutende Rolle; so auch beim Darmkrebs. Eine gesunde Ernährung kann den Krankheitsverlauf und die Genesung positiv beeinflussen. In der Regel können Patient*innen bei einer Darmkrebserkrankung alles essen, was ihnen schmeckt. Dennoch gibt es ein paar Besonderheiten in der Ernährung, bei denen unsere Ernährungsberaterinnen Tina Bruns und Corinna Berger allen stationären Patient*innen beratend zur Seite stehen. Denn so individuell wie jede Erkrankung ist, so ist es auch mit der Ernährung. Eine intensive und individuelle Beratung ist deshalb das A und O. Entscheidende Faktoren der Ernährung sind die Länge des vorhandenen Darms, der Wasser- und Elektrolythaushalt, die Blutwerte und ob ein Stoma vorhanden ist.
Allgemein lässt sich festhalten, dass sich Darmkrebs-Patient*innen langfristig an einer mediterranen, antientzündlichen Ernährung orientieren sollten. Dabei hilft die aid-Ernährungspyramide bei der täglichen Zusammenstellung des Essens: 3 Portionen Gemüse, 2 Portionen Obst. Auf dem Speiseplan sollten auch tierische Produkte wie Fisch, Fleisch, Milch und Milchprodukte einen Platz finden. Gute Öle wie Raps- und Olivenöl ergänzen die Ernährung. Zudem sollten mehrere kleine Mahlzeiten am Tag aufgenommen und die Abstände zwischen den Mahlzeiten gering gehalten werden, damit so wenig Luft wie möglich in den Darm gelangt. Tina und Corinna beraten unsere Patient*innen auch über den Kostaufbau hinaus und stehen nach dem stationären Aufenthalt weiterhin telefonisch bei Fragen zur Verfügung.
Wichtiger Hinweis: Jede/r Darmkrebspatient/in hat Anspruch auf eine Ernährungsberatung sobald die Diagnose bestätigt ist. Sei es vor/nach einer onkologischen oder chirurgischen Behandlung.
Chemotherapie

Dr. med. Matthias Paland und Irmgard Ptak der hämatologisch-onkologischen Ambulanz und Tagesklinik
Das wichtigste Verfahren zur Behandlung von Darmkrebs ist die Operation. In Abhängigkeit vom Stadium der Erkrankung und welcher Darmabschnitt betroffen ist, kann bereits vor der Operation (neoadjuvant) oder im Anschluss an die OP eine Chemotherapie (adjuvant) nötig sein – manchmal auch in Kombination mit einer Strahlentherapie.
Die Chemotherapie kann häufig ambulant durchgeführt werden, zum Beispiel in unserer hämatologisch-onkologischen Ambulanz, die von Oberarzt Dr. med. Matthias Paland geleitet wird. Irmgard Ptak, die pflegerische Leitung der Station, und ihr pflegerisches Team setzen sich für eine angenehme, behagliche Atmosphäre ein und versorgen die Patient*innen menschlich und fachlich kompetent.
Das Ziel der Chemotherapie ist es, vor einer OP den Tumor derart zu verkleinern, dass er operativ vollständig entfernt werden kann oder, im Anschluss an eine Operation, eventuell im Körper verbliebene Krebszellen abzutöten. Bei der Chemotherapie werden Medikamente – sogenannte Zytostatika – eingesetzt, die das Wachstum von Krebszellen hemmen und die Krebszellen dadurch zerstören. Zytostatika werden in der Regel als Infusion, manchmal auch in Form von Tabletten verabreicht.
Psychoonkologische Begleitung

Auf dem Tisch liegende Broschüre zum Thema Darmkrebs sowie zur Psychoonkologischen Begleitung im Klinikum EvB
Patient*innen, die mit akuten Schmerzen in unserem Klinikum behandelt werden und die Diagnose Darmkrebs erhalten, zieht es meist den Boden unter den Füßen weg. In dieser Situation stehen ihnen unsere Psychoonkolog*innen zur Seite – im wahrsten Sinne des Wortes. Psychoonkologin Friederike Thiele und ihre Kolleg*innen gehen direkt auf Station zu den Patient*innen. Gemeinsam mit dem Ärzte-Team nehmen sie an den Visiten teil und stehen im Anschluss für Gespräche zur Verfügung. Sie sind die Schnittstelle zwischen den Ärzt*innen und Patient*innen. Sie vermitteln und stehen in dieser ungewissen Zeit beratend zur Seite. Auch den Angehörigen bieten sie ihre Unterstützung an.
Selbstverständlich haben auch alle Patient*innen, die zur geplanten stationären Aufnahme in unser Klinikum kommen, einen Anspruch auf psychoonkologische Beratung und Unterstützung. Hier sucht Frau Thiele meist vor und nach dem operativen Eingriff das Gespräch mit den Darmkrebs-Patient*innen und begleitet sie zudem über den stationären Aufenthalt hinweg bis hin zur Chemotherapie.
Besonders Patient*innen die nach einer Operation ein Stoma erhalten haben, unterstützt Frau Thiele in Bezug auf deren Ängste und Sorgen, die mit dem neuen Körperbild einhergehen.